Diabetes Front
DITN No.495 掲載
糖尿病網膜症―知っておくべき最新の眼科診療について―
進歩した治療法の恩恵を患者に最大限にもたらすために
ゲスト

北野 滋彦先生
白矢眼科 黄斑疾患研究所 所長/東京女子医科大学糖尿病センター 糖尿病眼科 元教授
ホスト

森 保道先生
虎の門病院 内分泌代謝科〈糖尿病・代謝部門〉 部長
森●糖尿病の合併症である細小血管症が眼の中の網膜で生じるのが糖尿病網膜症です。眼底出血や網膜剥離を伴って失明に至る場合もありますが、近年、治療法も進歩してきています。本日は、東京女子医科大学糖尿病センター糖尿病眼科で長年、糖尿病網膜症の治療に当たられ、現在、白矢眼科黄斑疾患研究所所長で、わが国のエキスパートのお一人である北野滋彦先生に、糖尿病網膜症の分類や検査、治療など幅広いお話を伺いたいと思います。
網膜症発症に関与するメタボリック・メモリー
森●糖尿病合併症抑制の観点から2013年の「熊本宣言2013」では、HbA1c 7%未満にすることが打ち出されています。まず、糖尿病網膜症と血糖コントロールについて教えてください。
北野●近年、インクレチン関連薬やSGLT2阻害薬などの新しい治療薬の登場により、血糖コントロールが改善されています。それに伴い糖尿病網膜症の有病率が徐々に低下してきており、特に初診のときにすでに重症で視力障害を起こしている患者は、ここ数年の間にかなり減ってきています。
森●血糖コントロールと糖尿病網膜症の発症、進展は相関していますか。
北野●われわれが、若年発症の1型糖尿病において、20年間のHbA1cから網膜症を予測できるかどうかをレトロスペクティブに検討したところ、高血糖がどのくらい持続したか、いわゆるメタボリック・メモリーが網膜症の発症に関与していることを示唆する結果が得られました1)。
森●1型糖尿病の網膜症の進展リスクは、2型と比べて違いはありますか。
北野●1型は、2型よりも血糖値の変動や重症の低血糖が生じ得るので、それが影響すると思います。
森●一方で高齢の糖尿病患者が増加しています。
北野●東京女子医科大学糖尿病センターでデータを分析し、70代、80代あるいは90代の患者の糖尿病網膜症がどのように進展するかを調べたところ、やはり高齢だと進展率が低いので、高齢糖尿病患者の目標とする血糖値についてはあまり厳格に考えずに、ケースによってはHbA1c 8%くらいでもよいのではないかと考えます。
高齢になると、眼科疾患で失明要因の第1位である緑内障を起こしやすく、最近では加齢黄斑変性の頻度も高くなっています。これは患者の高齢化とともに食事の欧米化も影響していると考えられ、糖尿病網膜症の観察とともに、他の眼疾患にも注意が必要だと思います。
3つの重症度分類の特徴とは
森●糖尿病腎症が進行すると、糖尿病網膜症にも悪影響がありますか。
北野●糖尿病網膜症の一型ですが、糖尿病黄斑浮腫といって、黄斑にむくみを生じ、失明には至らないものの、文字を読んだりテレビを見たりするのに支障を来す中等度の視力障害が生じる疾患があります。糖尿病黄斑浮腫は腎症、特に透析導入の直前などの末期の腎症に合併しやすいのですが、透析導入前に黄斑浮腫で視力が低下した患者が、透析を導入することによって黄斑浮腫が改善したという例をわれわれ眼科医は多く経験しています。
森●体液の貯留が排出された結果ですか。
北野●そうです。下腿の浮腫などは内科の先生もご覧になっていると思いますが、眼も同様で、黄斑に浮腫を呈して視力障害を来すのです。
森●糖尿病合併の妊婦の網膜症のケアについて教えてください。
北野●妊娠の前期、中期、後期と網膜症がなくても、必ず3期にわたるチェックが必要です。妊娠後期には血圧、血糖、その他の全身の状態が悪くなりがちなので、当然、網膜症も進展しやすくなります。また産後も、必ず1回は網膜症の検査をしていただきたいと思います。
森●網膜症のある糖尿病患者は妊娠前に眼科的な治療を受けるなど、眼科とも連携しながら計画妊娠をすることが望ましいでしょうか。
北野●そうですね。妊娠中は厳格な血糖コントロールを行うため、特に血糖の状態が悪い患者が妊娠すると血糖値が極端に下がることになります。妊娠前に網膜症の進行度を把握しておかないと、妊娠時の急激な血糖コントロールによって網膜症が急速に進展するケースがあるので、糖尿病の医師と産科の医師、眼科医とも連携し、しっかり計画妊娠をしていただきたいと考えます。
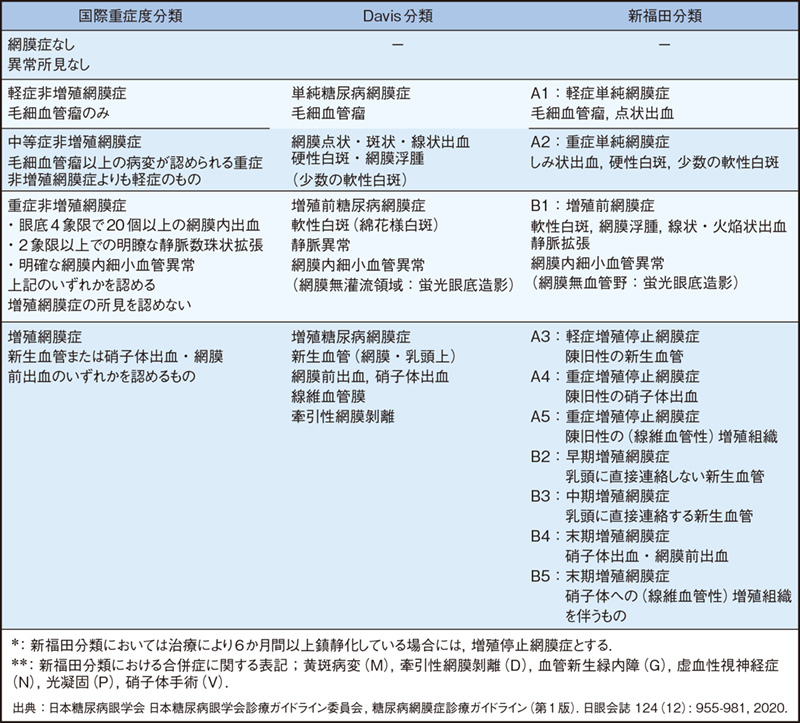
森●糖尿病網膜症の重症度分類、病期分類について教えてください。
北野●表1にわが国で主に使われている網膜症の重症度分類、病期分類を示しました。最近、眼科でよく使われているのが「国際重症度分類」です。これは内科の先生にはなじみが薄いかもしれませんが、国際的な共通分類ですので、ぜひ知っていただきたいと考えます。広く使われるのが「Davis分類」です。単純、増殖前、増殖網膜症と、大きく3つに分類されていて分かりやすいと思います。「新福田分類」は、眼科的治療が介入して落ち着いていることを表す分類が加えられているので、状態をより的確に示すことができます。
森●眼科治療が示されるのはありがたいですね。
北野●国際重症度分類は単なる病期分類ではなく、重症度とそれに対応したエビデンスを関連付けたもので各病期によって治療方針が立てられます。その基になったのは、1年間の経過からどの程度が増殖網膜症に至ったのか、それを出血、静脈の拡張、網膜内細小血管異常の三つの所見にスポットを当てて分類したものです。重症非増殖網膜症は、治療しないと約50%が1年後に増殖網膜症に進展し、失明リスクが高まるというデータがあるので、このステージになったら治療は必須です。
OCTと蛍光眼底造影(FAG)の検査の使い分け
森●黄斑の状態を検査する上では、通常の検眼の他に、最近はOCT(optical coherence tomography:光干渉断層計)もよく使われているようですが。
北野●最近では、検眼よりもOCTの方が確実に診断できるのではないかといわれるほど、OCTが進歩しています。OCTは赤外線を利用して網膜の断面を画像化しますが、非侵襲で、特に糖尿病黄斑浮腫、つまり黄斑が盛り上がっているような形態的な変化を一目瞭然に診断することができます。
森●黄斑浮腫は患者の両眼でほぼ等しく同時に起こるものですか。
北野●片眼だけ悪くなるという患者もいます。両眼の場合は自覚症状が強いのですが、片眼では本人の認識が難しいこともあるので、さらに注意が必要です。
森●黄斑浮腫の病変部が中心窩に接近しているかどうかによって、視力に大きく影響しますか。
北野●中心窩に浮腫があると、中等度の視力障害を呈します。中心窩に及んでいない限りはほとんど自覚症状がない。ですから黄斑浮腫の分類も、中心窩にどのくらい近づいているかという判断が主になっています(表2)。
森●黄斑部の病変、黄斑浮腫は、糖尿病網膜症の単純網膜症や増殖前網膜症の患者にも合併することがありますか。
北野●単純網膜症から増殖前網膜症、増殖網膜症と、徐々に黄斑浮腫の合併が増えてきますが、単純網膜症でも黄斑浮腫を呈することがあり、網膜症が軽いからといって、一概に黄斑浮腫が進まないわけではありません。今は患者に糖尿病があるなら、OCTを使って黄斑浮腫が合併していないかを見るのが、いわゆる王道になっています。
森●蛍光眼底造影(fluorescein fundus angiography:FAG)の検査の位置付けはどのように考えればよいですか。
北野●FAGとは腕の静脈から造影剤を注入し、約10分間、眼底写真を連続して撮影していく検査で、眼動脈から末梢の血行動態を観察できます。一時期、欧米ではFAGを行わないというスタンスがあり、国際重症度分類はこの検査を使わずに分類します。国際重症度分類が出てきた頃から、FAGを行う眼科医が徐々に減ってきましたが、最近では、血管閉塞領域を同定する上では、やはり重要な検査であると改めて見直されてきています。
森●黄斑浮腫の治療の際には、FAGを行うことが多いのですか。
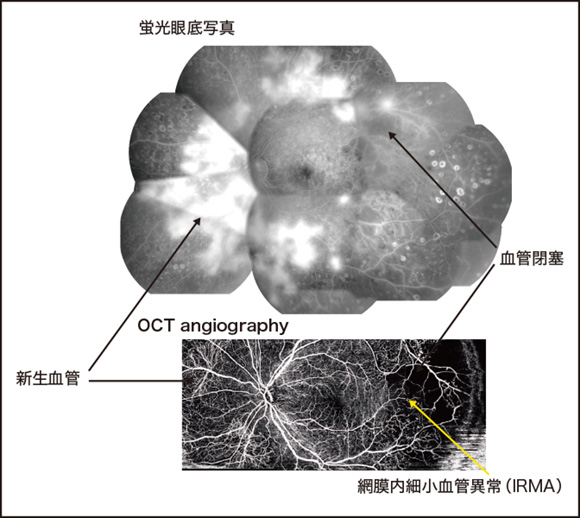
北野●最近ではOCTが非常に進歩し、OCTを経時的に見ていくことで血流が動いているところと動いていないところを識別することができる、つまりOCTで血管造影ができるのです(OTC angiography)。一方、FAGは、網膜血管透過性亢進、無灌流領域、網脈絡膜新生血管を鮮明に描出します。
森●それぞれ特徴があるわけですね。
北野●図に示した上の写真が「蛍光眼底写真」です。新生血管が蛍光漏出を起こして真っ白に見えます。下の写真の「OCT angiography」を見ると、その辺りの新生血管が細かく造影されているのが分かります。血管閉塞についても、見え方は違いますが、蛍光眼底写真でもOCT angiographyでも確認できます。OCT angiographyでは網膜血管透過性亢進を見ることはできないので、例えば黄斑浮腫もその一つの病型ですが、そういうケースはFAGを行わないと分かりません。また、血管閉塞に対して網膜光凝固の治療を行うと、OCT angiographyでは血管閉塞のままの画像なのですが、蛍光眼底写真では凝固斑が現れています。
森●網膜光凝固術の効果判定では、その前後のFAGが重要な役割を果たすということですね。

網膜症の左右差と内頸動脈閉塞
森●網膜症の左右差がある例での内頸動脈閉塞の可能性についてはどうでしょうか。
北野●網膜症が軽度であるのに、なぜか片眼だけ血管新生緑内障になるという例が、しばしばあります。血管新生緑内障は糖尿病網膜症がかなり進展しないと生じません。その場合、頸動脈エコーによって動脈閉塞があるかを確認します。内頸動脈閉塞があると、血流が悪くなり、網膜症が軽度でも血管新生緑内障を起こすことがあるのです。
森●少し横道にそれますが、私ども虎の門病院には睡眠センターがあり、睡眠時無呼吸症候群(SAS)の患者を長年治療しています。SASと網膜症は関連があるとお考えでしょうか。
北野●あると思います。最近も、脳梗塞の患者に増殖網膜症が見られた例があったのですが、血糖値に問題はありませんでした。いろいろ検討したところSASが認められ、その治療を行った結果、増殖網膜症の重症化を抑えられたという経験をしました。
森●われわれもSASと網膜症が関連し得ることを理解しておかないといけませんね。SASの患者は少なくありませんから。
クオリティ・オブ・ビジョンとパターンスキャンレーザー
森●糖尿病網膜症の網膜光凝固について教えてください。
北野●いまだに網膜光凝固は糖尿病網膜症治療の第一選択という認識は変わりません。最近、クオリティ・オブ・ビジョン(QOV)を求める傾向にありますが、網膜光凝固は眼に瘢痕を作ります。患者の高齢化も関係して後遺症というべきもの、例えば視野が狭くなるとか、明順応や暗順応に不都合が生じて夜の運転が難しくなるなどが問題となっています。そこで侵襲を少なくするパターンスキャンレーザーが用いられるようになってきました。これは高出力で照射時間が短く、最大25発までの連続照射が可能なため、従来のレーザーと比べ、治療時の疼痛を軽減し、治療時間を短縮するという利点があります。
森●パターンスキャンレーザーを選択するポイントはありますか。
北野●通常の網膜症であれば、パターンスキャンレーザーを行いますが、重症の患者では、通常の網膜光凝固で確実に凝固斑を作るという対応が必要になる場合があります。
糖尿病黄斑浮腫の第一選択薬とは
森●抗血管内皮細胞増殖因子(vascular endothelial growth factor:VEGF)薬治療について教えてください。
北野●抗VEGF薬は硝子体内に投与(注射)するもので、糖尿病黄斑浮腫の第一選択薬といってよいと考えます。
森●抗VEGF薬としてはラニビズマブ(ルセンティス®)、アフリベルセプト(アイリーア®)があります。
北野●糖尿病黄斑浮腫の適用はないのですが、ベバシズマブ(アバスチン®)も用いられることがあります。また近いうちに新薬も販売になる予定です。
森●血管内皮細胞増殖因子-A(VEGF-A)およびアンジオポエチン-2(Ang-2)をターゲットにした薬剤と聞いています。
北野●その通りです。ファリシマブ(バビースモ®)という薬剤で、VEGF-AおよびAng-2の働きを阻害する眼科領域で初のバイスペシフィック抗体で、2022年3月に製造販売承認をされました。
森●ファリシマブの特徴を教えてください。
北野●ファリシマブは導入期後の維持期に通常16週間ごとに投与することとなっており、これは従来の薬剤より投与間隔が長くなることが期待でき、それによって治療負担が軽減するのではないかと考えられます。
森●抗VEGF薬治療は投与期間も長く、費用負担も大きいのでこれは朗報ですね。この対談が掲載されるDITNは6月に発行予定ですが、その頃には販売になっているかもしれませんね。抗VEGF薬治療において、われわれ内科医が注意することはありますか。
北野●抗VEGF薬治療では、頻度的にはそう高くはないのですが脳梗塞、心筋梗塞などの血栓症に注意が必要です。そのため、脳梗塞の既往が6カ月以内の症例では抗VEGF薬治療は避けるようにしています。
眼科と内科の委員による糖尿病網膜症診療ガイドライン
森●われわれが糖尿病患者の血糖値のコントロールをする上で、具体的なアドバイスがありましたらお願いします。
北野●急激に血糖コントロールを行うと網膜症が進展するケースがあります。過去の血糖状態が悪かった患者、すでに網膜症がある患者の場合、ぜひ眼科医と情報を共有していただきたいと思います。必要なら眼科の治療を行い、その必要がなくても心配な症例では眼底検査の頻度を高めていくなどの対応を行うべきと考えます。
森●2020年12月に「糖尿病網膜症診療ガイドライン(第1版)」2)が発表されたそうですね。
北野●日本糖尿病眼学会診療ガイドライン委員会によって作成されました。
森●委員会は眼科と内科の両方の先生方がメンバーだそうで、内科医にも分かりやすいものになっていると思います。
北野●定期的に更新していく予定です。日本眼科学会のHP※よりダウンロードできますので、内科の先生方もぜひご覧になって、お気づきの点などをお聞かせいただきたいと考えます。
森●今後の糖尿病医療について、読者の先生方にメッセージをいただけますでしょうか。
北野●最近の新しい薬剤は低血糖の心配がかなり低くなっています。またインスリンポンプの進歩も著しく、最新のタイプは人工膵臓に近いものなのではないでしょうか。これらの治療法の進歩と、その恩恵を糖尿病患者に最大限にもたらそうとする内科の先生方の努力によって血糖コントロールが改善し、糖尿病網膜症の発症および進展は抑制傾向にあると考えています。内科の先生方とわれわれ眼科医はよりいっそう連携を深めて、糖尿病患者のQOL向上に努めていきたいと思います。
森●本日はありがとうございました。
文献
1)Hirose A, et al. Diabetes Care 36(11): 3812-3814, 2013.
2)日本糖尿病眼学会診療ガイドライン委員会, 日眼会誌124(12): 955-981, 2020.
※日本眼科学会HP/「糖尿病網膜症診療ガイドライン(第1版)」 https://www.nichigan.or.jp/member/journal/guideline/detail.html?itemid=324&dispmid=909
